Was ist der systemische Lupus erythematodes (SLE)?

Youtube
Du möchtest nicht so viel lesen?
Dann schau dir gerne mein YouTube-Video zum Thema systemischer Lupus erythematodes an:
Zum Video „Was ist der systemische Lupus erythematodes (SLE) „
Podcast
Dich interessiert weniger das Fachliche, sondern mehr das Persönliche? Dann schau gerne bei meinem Podcast LupusDiary vorbei.
Hier findest du die Links zur Folge 1 – Wenn der Wolf erwacht – zum ausklappen auf den größten Plattformen.
Dein Anbieter ist nicht dabei? Kein Problem: Gib einfach LupusDiary in der Podcast-App deiner Wahl ein und wähle Folge 1 – Der Wolf erwacht aus.
Allgemeines über Lupus
Lupus ist eine Autoimmunerkrankung aus dem rheumatischen Formenkreis und zählt zu den Kollagenosen, also entzündlichen Bindegewebserkrankungen.
Der Begriff „systemischer Lupus erythematodes“ (SLE) setzt sich wie folgt zusammen:
– Systemisch: Verschiedene Organe und Körperregionen können betroffen sein. Es gibt jedoch auch Formen des Lupus, die nicht systemisch verlaufen.
– Lupus (lateinisch für „Wolf“): Der Name bezieht sich auf die Narben im Gesicht, wie sie z. B. beim chronisch diskoiden Lupus erythematodes (CDLE) vorkommen. Diese Narben wurden früher mit Kratzspuren eines Wolfs verglichen – ein bekanntes Beispiel ist der Sänger Seal.
– Erythematodes: Bedeutet „gerötet“ und verweist auf die typische Gesichtsrötung in Form eines Schmetterlings.
Krankheitsverlauf bei Lupus
Lupus verläuft meist in Schüben, deren Dauer unterschiedlich ist.
Darüber hinaus können Symptomfreie Phasen über Wochen, Monate oder sogar Jahre andauern.
Auch bei unauffälligem Blutbild können Beschwerden auftreten.
Das Immunsystem erkennt körpereigenes Gewebe fälschlicherweise als fremd und bildet sogenannte Autoantikörper (z. B. antinukleäre Antikörper, ANA). Diese bilden Eiweißkomplexe, die sich in kleinen Gefäßen ablagern und Entzündungen auslösen können. Daraus resultiert die Vielfalt möglicher Organbeteiligungen, weshalb Lupus auch als „Chamäleonkrankheit“ bezeichnet wird.
Ursache des systemischen Lupus erythematodes
Die genauen Ursachen sind nicht bekannt und variieren.
Eine Heilung ist meist nicht möglich.
Ausnahme: der medikamenteninduzierte Lupus, der nach Absetzen des auslösenden Medikaments wieder verschwindet.
Im Gegensatz dazu gilt dies nicht für Lupusformen, welche durch ein Östrogenpräparate ausgelöst wurden.
Mögliche Auslöser sind hormonelle Umstellungen (z. B. Pubertät, Schwangerschaft, Wechseljahre), Infektionen, starker Stress oder bestimmte Medikamente. Auch UV-Licht fördert Schübe des Lupus.
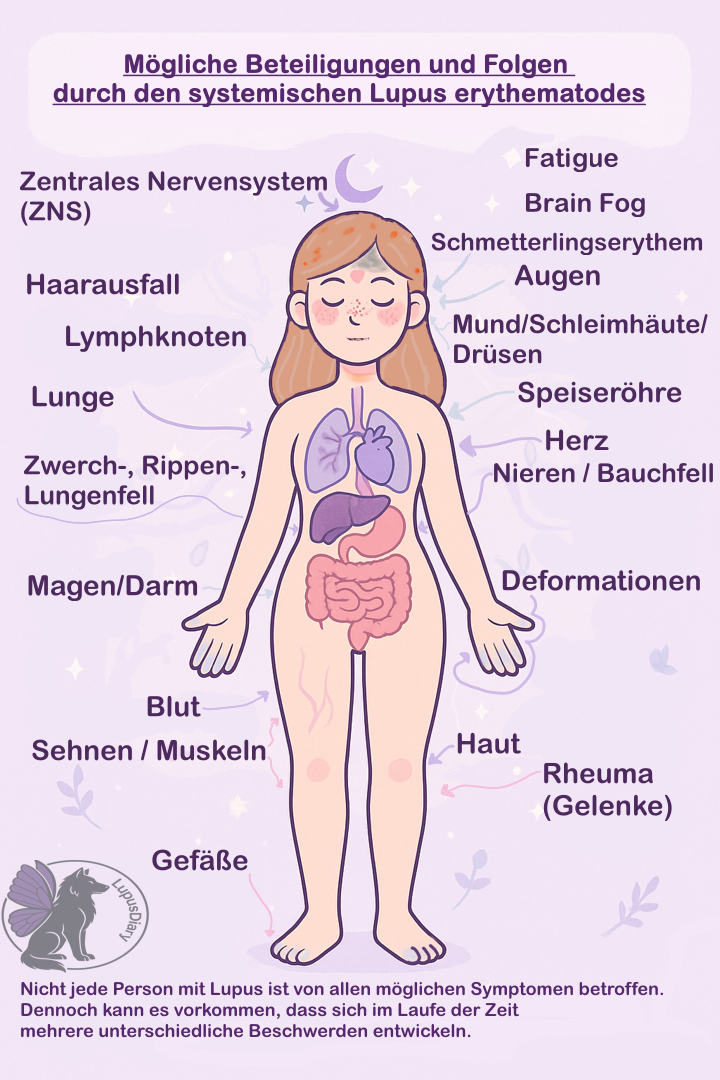
Symptome/Beteiligungen bei Lupus
Die Symptome sind vielfältig und können nahezu jedes Organsystem betreffen. Allerdings treten in der Regel bei einem Patienten nie alle Beteiligungen auf:
– Gelenke: Schmerzen, Schwellungen, Deformierungen.
– Haut: Typischer Schmetterlingsausschlag im Gesicht, weitere Hautveränderungen möglich.
– Bauchraum: Entzündungen des Bauchfells (Peritonitis).
– Lymphknoten: Lymphadenopathie (Schwellung der Lymphknoten).
– Lunge: Pleuritis (Rippenfellentzündung), ggf. mit Flüssigkeitsansammlung; im Verlauf Risiko für Lungenfibrose.
– Nieren: Auch genannt Lupusnephritis mit Proteinurie (weiße Blutkörperchen im Urin) oder Hämaturie (Blut im Urin), bis hin zum Nierenversagen.
– Herz: Entzündungen von Herzbeutel, Herzinnenhaut, Herzmuskel, Herzklappen.
– ZNS (zentrales Nervensystem): Epilepsie, Migräne, kognitive Störungen, psychische Symptome, Schlaganfall.
– Blut: Anämie (blutarmut), Leukopenie (zu wenig weiße Blutkörperchen), Thrombozytopenie (erhöhte Blutungsneigung).
– Gefäße: Vaskulitis mit Einblutungen (Petechien, Flecken).
– Augen: Sehstörungen bis zur Erblindung.
– Speichel-/Tränendrüsen: Trockenheit, ggf. Sjögren-Syndrom.
– Haare: Kreisrunder oder diffuser Haarausfall
Zudem kann es auch zur Symptomatik Brain Fog und/oder Fatigue kommen.
Diagnosekriterien bei systemischen Lupus erythematodes
Wegen der unspezifischen Symptome und des schleichenden Verlaufs erfolgt die Diagnose oft verzögert. Eine frühzeitige Abklärung durch Rheumatologen oder Immunologen ist ratsam.
Zur Diagnose werden Anamnese, körperliche Untersuchung und Labortests herangezogen. Die Diagnosekriterien des American College of Rheumatology (ACR) werden hauptsächlich zur Diagnosen Findung eingesetzt. Seit 2019 helfen zudem die EULAR/ACR-Kriterien bei der Klassifikation.
Kriterienkatalog der „American College of Rheumatology“ seit 1997 für Lupus
Nach diesem Katalog besteht ein Verdacht auf systemischer Lupus erythematodes, wenn 4 folgenden 11 Symptome vorliegen:
– Schmetterlingserythem
– Diskoide (kreisrunde) Hautveränderungen
– Lichtempfindlichkeit
– wiederkehrende Geschwüre im Mund
– Gelenkbeteiligung
– Rippen-, Brustfell oder Herzbeutelentzündungen
– Nierenbeteiligung
– Auffälligkeiten im zentralen Nervensystem, wie etwa Krampfanfälle oder Psychosen.
– Hämatologische Veränderungen, wie zum Beispiel der roten oder weißen Blutkörperchen, sowie Blutplättchen.
– Immunspezifische Antikörper (z. B. Anti-dsDNA)
– Positive ANA
EULAR/ACR Kriterien seit 2019 für Lupus
Dienen nicht der Diagnose des Lupus, sondern primär der Klassifikation von SLE für Studienzwecke und nur, wenn der Patient Veränderung der ANA (antinukleäre Antikörper) aufweist. Was bei einer kleinen Anzahl von Lupuspatienten nicht der Fall ist. Hierbei werden 7 klinische und 3 immunologische Punkte gewertet, welcher jeweils eine Punktzahl zugewiesen ist. Sind es zehn oder mehr Punkte, sind die SLE-Klassifikationen erfüllt.
Die aktuellen EULAR-Kriterien sind auf der Seite der European League Against Rheumatism.zu finden.
Leben mit systemischen Lupus erythematodes nach der Diagnose
Es ist nicht bekannt, was den Lupus hemmen oder am Ausbruch hindert. Mit der Erkrankung muss man auf einige Dinge achten:
·Ein regelmäßiger Besuch bei einem Rheumatologen ist Pflicht. Wie die Intervalle sind, liegt am Patienten und Verlauf des Lupus.
– Regelmäßige rheumatologische Kontrollen
– Fachärzte je nach Organbeteiligung
– gesunde Lebensweise (wenig Fett, Bewegung)
– UV-Schutz (Faktor 50, bedeckende Kleidung)
– Kälteschutz
– Infektionsprophylaxe (Hygiene, Menschenmengen meiden)
– keine Lebendimpfstoffe
– keine Östrogene
Medikamente bei systemischen Lupus erythematodes
Die Behandlung bei Lupus erfolgt individuell, meist mit einer Kombination aus:
– Antimalariamitteln (z. B. Hydroxychloroquin/Quensyl)
– Immunsuppressiva (z. B. Azathioprin, Methotrexat)
– Kortikosteroiden (z. B. Prednisolon)
– NSAR gegen Schmerzen (z. B. Paracetamol)
– Biologika (z. B. Belimumab [Benlysta], Anifrolumab [Saphnelo])
– Physiotherapie
Weitere Informationen
Für mehr Informationen zu Medikamenten und Symptomen bei Lupus, einfach auf den entsprechenden Button drücken und schon bist du bestens informiert:

Lupus und ich
Du möchtest mehr über meinen persönlichen Weg mit Lupus erfahren?
Dann klick gerne auf den folgenden Button:

Quellen
Alle meine Beiträge wurden sorgfältig recherchiert und basieren auf vertrauenswürdigen Quellen. Um die Informationen nachvollziehbar zu machen, findest du zu jedem Beitrag die entsprechenden Quellenangaben. Die verlinkten Seiten stehen in keinem Zusammenhang mit mir, und ich übernehme daher keine Verantwortung für deren Inhalte.
Zum anzeigen der Quellen zu meinem Artikel systemischer Lupus erythematodes einmal aufklappen
https://de.wikipedia.org/wiki/Kollagenose
https://www.rheuma-liga.de/rheuma/krankheitsbilder/systemischer-lupus-erythematodes
https://flexikon.doccheck.com/de/Systemischer_Lupus_erythematodes
https://www.netdoktor.de/krankheiten/lupus-erythematodes/systemischer-lupus-erythematodes
https://en.wikipedia.org/wiki/Lupus
https://medlineplus.gov/genetics/condition/systemic-lupus-erythematosus
Dieser Beitrag ersetzt keine ärztliche Beratung, basiert auf persönlichen Erfahrungen und Recherchen, enthält keine Gewähr für Richtigkeit und wurde zuletzt am 17.05.2025 aktualisiert.

